无微不至|山东省立医院输卵管专病系列论坛
编者按:盆腔炎性疾病(pelvicinflammatorydisease,PID)是女性上生殖道感染引起的一组疾病,包括子宫内膜炎、输卵管炎、输卵管卵巢脓肿和盆腔腹膜炎。当盆腔炎症主要累及卵巢、输卵管及其周围的盆腔脏器,并且在局部形成脓肿时,即称为输卵管卵巢脓肿(简称TOA),输卵管卵巢脓肿是盆腔炎中较为严重的类型。本文由山东省立医院李洪琦医生授课视频整理而成,通过分析一例输卵管卵巢脓肿的病例,来详细讲解输卵管卵巢脓肿疾病及疾病的处理原则。
一、病例分享
1.病史采集
基本信息
姓名:杨XX
性别:女
年龄:23岁
婚姻:未婚(有性生活史)
主诉:下腹部疼痛20余天
现病史
2019-2-13在家中无明显诱因出现了下腹部持续性疼痛,无阴道流血、流液,无恶心、呕吐等不适,就诊于当地诊所,考虑“肠梗阻”,嘱患者禁饮食,并应用双联抗生素治疗七天(具体用药不详),自诉症状较前有缓解,但仍感下腹部持续性疼痛。
2019-02-21为求进一步诊治,就诊于当地县医院,行上腹部超声提示:未见明显异常,故未行其他治疗。患者腹痛疼痛仍存在,但可耐受,遂未行进一步诊治。
2019-03-01患者自感下腹部疼痛加重,就诊于X市人民医院,行妇科超声检查提示:盆腔内囊实性包块(炎性包块待排),建议入院抗炎治疗,3月后行手术治疗,患者未入院治疗。
2019-03-03患者开始出现间断性体温升高,最高至39.4℃,伴后背部、腰部疼痛,且持续性下腹痛较前加重,自行口服“布洛芬”,效果欠佳。
2019-03-07患者就诊于我院,行妇科超声检查提示:右侧附件区囊实性包块,输卵管积脓?当时患者仍有发热,门诊以“右侧输卵管积脓”收入院。
既往史
否认高血压、心脏病、糖尿病等慢性病病史,否认肝炎、结核等传染病史及其密切接触史,否认其他外伤史,无输血史,否认食物、药物过敏史。
个人史
生于原籍,否认外地久居史及疫区居留史,否认吸烟饮酒史。预防接种随社会进行。
月经史、婚育史
量中等,无痛经。未婚,有性生活史
家族史
否认家族性遗传病及传染病史。
查体:腹软,下腹部明显压痛及反跳痛。外阴正常,阴道通畅,宫颈光滑,有脓性分泌物,宫颈举痛,右侧附件区压痛。
入院诊断:右侧附件区脓肿?
2.治疗经过
2019-03-07入院开始应用舒普深3gq8h+甲硝唑0.5gqd双联抗生素治疗。
2019-03-08行超声引导下盆腔脓肿置管引流,引流出260ml淡绿色脓性液体,送细菌培养,置脓腔引流管1根。
2019-03-08细菌培养:脆弱杆菌生长(革兰阴性杆菌)。
2019-03-14患者自述腹部疼痛症状减轻,体温正常,血常规恢复正常,给予拔除引流管。
2019-03-15停用静脉抗生素,出院,嘱继续口服抗生素治疗1周。总抗生素应用疗程达到2周。
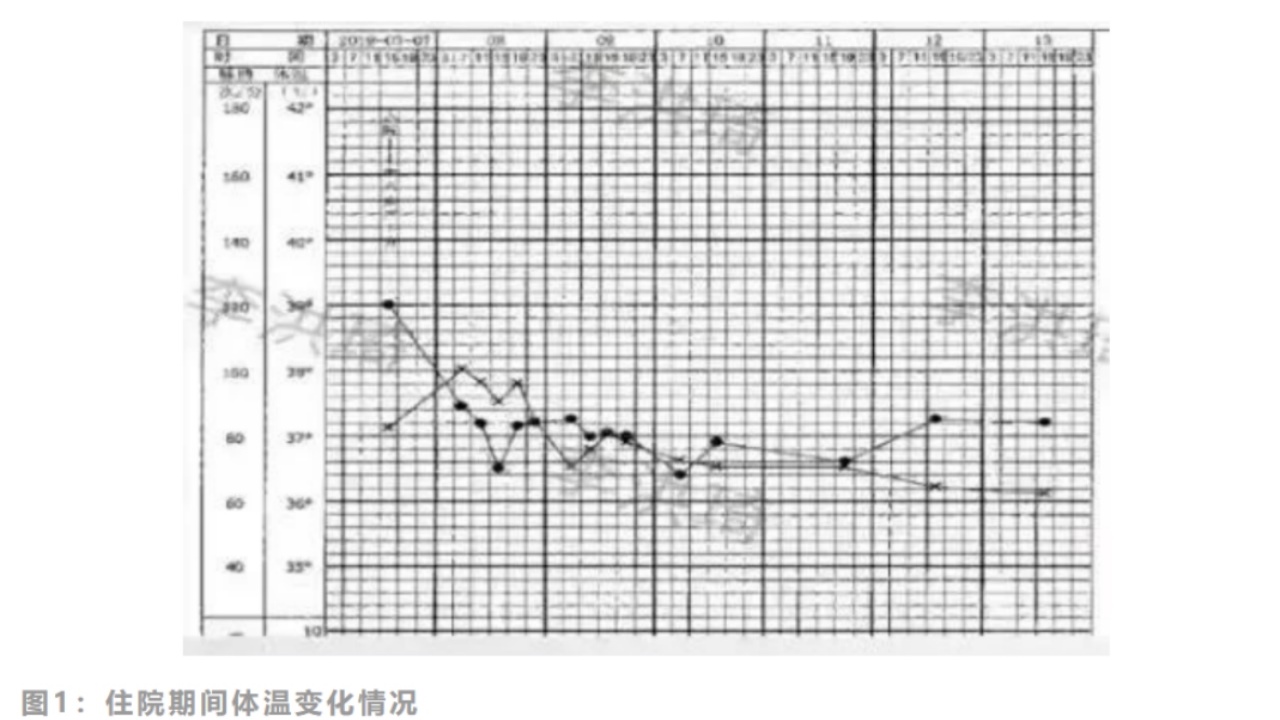
患者入院后体温持续性降低,自3月9日恢复正常。
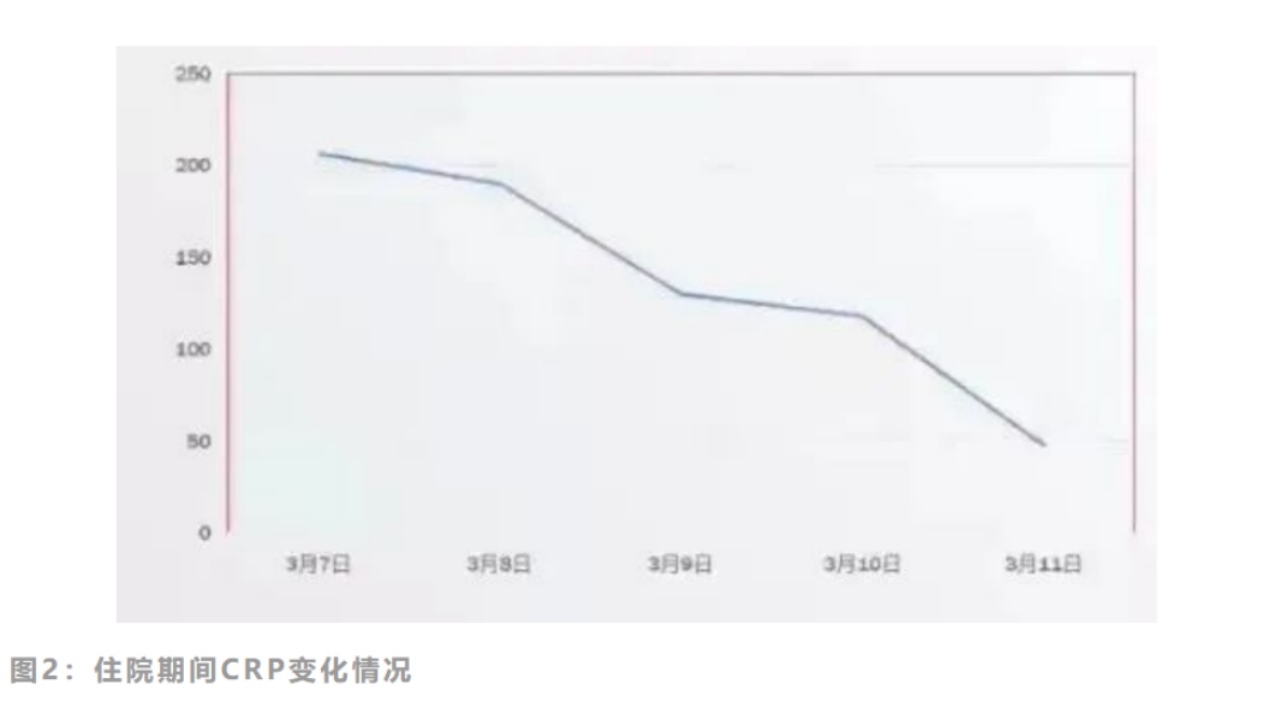
CRP是着重关注的指标,连续监测5天,CRP呈持续下降趋势,3月8号穿刺之后下降更明显。
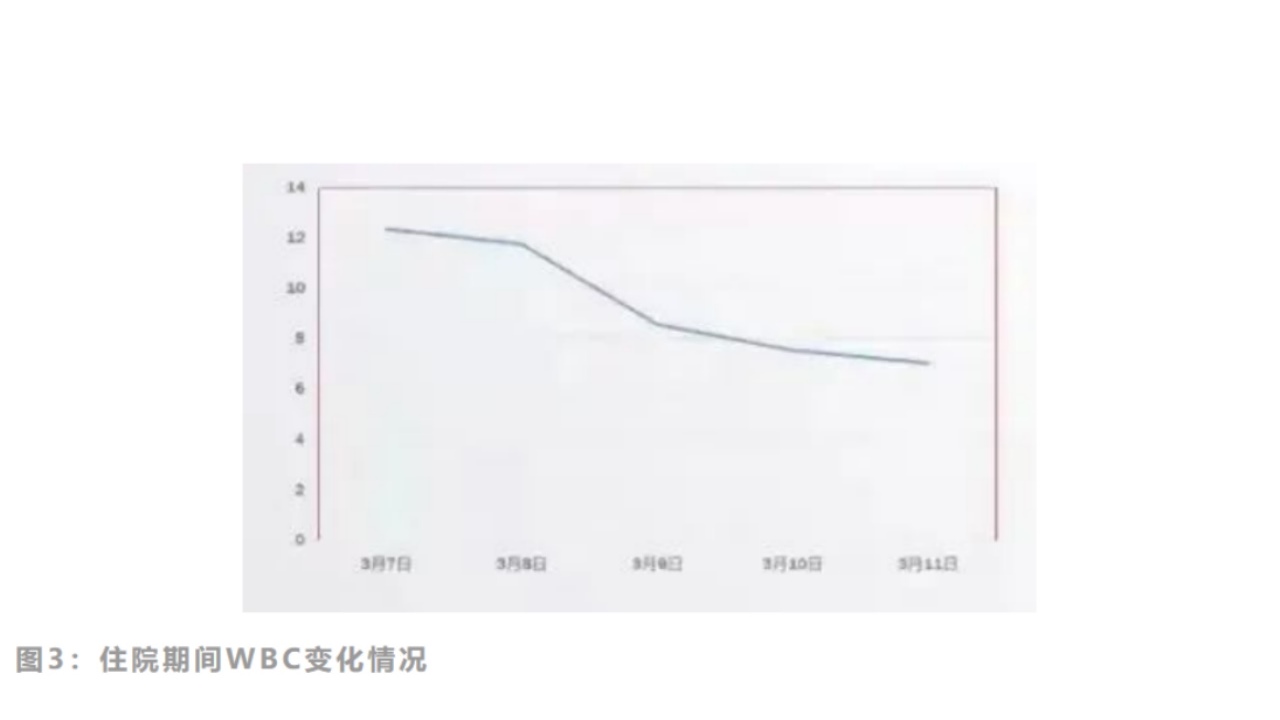
3月9号白细胞已降至正常,之后两天复查是正常范围内持续降低。
随访
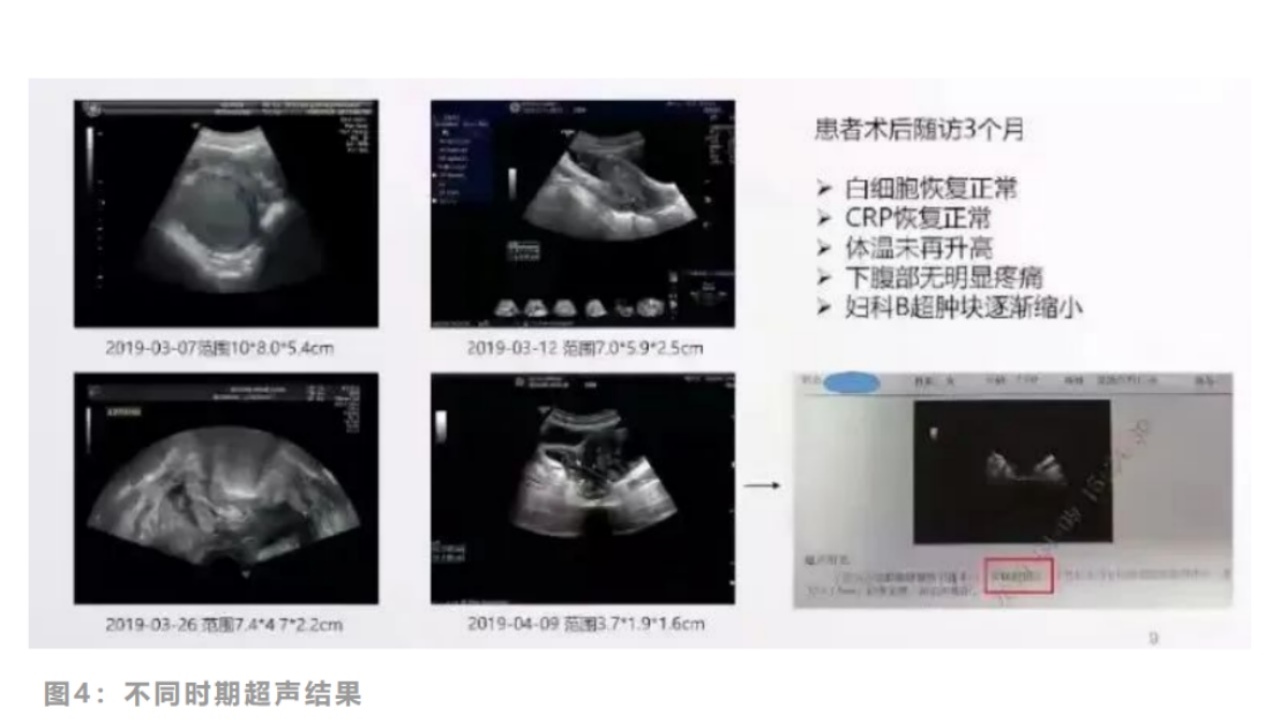
患者术后3个月,白细胞恢复正常,CRP恢复正常,体温不再升高,下腹部无明显疼痛,妇科B超显示肿块逐渐缩小。近期再次随访,患者已经结婚,去年已生育1个孩子。
二、输卵管卵巢脓肿及处理原则
1.定义
盆腔炎性疾病(pelvicinflammatorydisease,PID)是女性上生殖道感染引起的一组疾病,包括子宫内膜炎、输卵管炎、输卵管卵巢脓肿和盆腔腹膜炎。这几种疾病的发生是相辅相成的,如输卵管卵巢脓肿可能多是由输卵管炎诱发的,在严重的情况下引起输卵管卵巢脓肿,当脓肿破裂,脓液外溢时可以引起盆腔腹膜炎。
输卵管卵巢脓肿(tubo-ovarianabscess,TOA):当盆腔炎症主要累及卵巢、输卵管及其周围的盆腔脏器,并且在局部形成脓肿时,即称为输卵管卵巢脓肿(简称TOA),输卵管卵巢脓肿是盆腔炎中较为严重的类型。
2.输卵管卵巢脓肿-病因及流行病学
输卵管卵巢脓肿的危险因素:主要危险因素包括多个性伴侣、既往有盆腔炎病史、年龄15-25岁之间、HIV感染,及患有子宫内膜异位症等。
病理生理机制:病原体上行感染破坏输卵管粘膜,导致其容易发生厌氧菌、需氧菌、兼性微生物的上行感染,这些病原体导致输卵管坏死而形成脓肿,如果发生破裂,可以导致腹膜炎、脓毒症和死亡。当输卵管卵巢脓肿与严重脓毒症并发时,死亡率可高达5-10%。
急性输卵管炎是发生输卵管卵巢脓肿的前期疾病,发生的病因机制是,输卵管伞端未封闭,发生急性输卵管炎,炎性分泌物直接进入盆腔,与输卵管、卵巢距离很近,炎性分泌物进入盆腔后会导致盆腔粘连,盆腔粘连反过来会包绕输卵管和卵巢,-形成输卵管卵巢脓肿。
3.临床表现
(1)下腹痛,腹痛为持续性,在活动或性交后加重,同时患者出现体温升高及阴道分泌物增多。有几种特殊情况,比如在病情重的时候,会有寒战、高热、食欲不振等情况的发生;当病人引发了腹膜炎,可能会引发一些消化系统的症状,恶心、呕吐、腹胀、腹泻,更严重的还会有脓毒症的症状体征;当输卵管卵巢脓肿并发在年轻女性月经期时,会导致经量增多,经期延长。
输卵管卵巢脓肿的临床表现与脓肿的位置有关系,输卵管卵巢脓肿一旦形成,进展的速度很快,包块在腹腔内根据位置不同会出现不同的临床表现,输卵管卵巢脓肿位于子宫前方时可能会有膀胱刺激症状如排尿困难、尿频,脓肿位于子宫后方,可能会有直肠刺激症状如里急后重、排便困难等。
(2)盆腔炎性疾病是由某种病原体感染以后形成的脓肿,所以感染的病原体不同,临床表现也有差异。
淋病奈瑟菌:年轻妇女多见,多在月经期或经后7天内发病,起病急,体温在38℃以上,常引起输卵管积脓,出现腹膜刺激征及脓性阴道分泌物。
非淋病奈瑟菌:起病较缓慢,高热及腹膜刺激征不如淋病奈瑟菌感染明显。厌氧菌:发病人群年龄较大,多发于多次附件区疼痛、有多次复发史患者,常伴有脓肿形成。
衣原体:发病特点为病程较长、高热不明显,可长期持续低热,主要表现为轻微下腹痛,并久治不愈,可能对某些常见的抗生素治疗效果不好。
典型体征:体温升高,心率加快,下腹部压痛,反跳痛及肌紧张,病情严重者腹胀、肠鸣音减弱或消失。
盆腔检查:阴道内可有脓性分泌物,伴有子宫压痛,或附件区压痛,或子宫颈举痛表现,或于附件区触及包块,且压痛明显。
盆腔脓肿形成且位置较低时,可扪及后穹隆或侧穹隆有包块且有波动感,三合诊常能协助进一步了解盆腔情况。
4.辅助检查
病原学检查:进行阴道微生态、子宫颈分泌物培养及药敏的检查,如果做了手术或穿刺引流,脓肿分泌物的培养与药敏也是需要进行检查的。
感染指标的检查:观察CRP、白细胞计数、红细胞沉降率的变化,这些项目的检测对后续的诊断和治疗可能是有帮助的。
盆腔影像学检查:进行超声检查、盆腔CT或MRI的检查。
5诊断:
(1)PID诊断的最低标准:
在性活跃妇女及其他患STI的高危妇女,如排除其他病因且满足以下条件之一者:应诊断PID并给予PID经验性治疗。
①子宫压痛;或
②附件压痛;或
③子宫颈举痛。
如下腹疼痛同时并伴有下生殖道感染的征象,诊断PID的准确性增加,排除了其他的病因,以上三点满足一点就可以给予PID经验性治疗。
(2)PID诊断的附加标准:
①口腔温度大于等于38.3℃;
②子宫颈或阴道黏液脓性分泌物;
③阴道分泌物显微镜检查白细胞增多;
④红细胞沉降率升高;
⑤C-反应蛋白水平升高;
⑥实验室检查证实有子宫颈淋病奈瑟菌或沙眼衣原体感染。
有这几条的时候,对于PID的诊断就更有信心,对它的经验性治疗应该是更加果断。
(3)PID的特异性标准:
①子宫内膜活检显示有子宫内膜炎的组织病理学诊断,则PID的诊断明确。
②经阴道超声检查或MRI检查显示输卵管壁增厚、宫腔积液,可伴有盆腔游离液体或输卵管卵巢包块,可以诊断为输卵管卵巢脓肿。
③腹腔镜检查见输卵管表面充血、输卵管水肿、输卵管伞端或浆膜层有脓性渗出物等,可以更加明确诊断。
(4)石一复等编写的《输卵管疾病》中的诊断标准:
石一复教授曾经写过一本书《输卵管疾病》,书中写到输卵管卵巢脓肿可以同时具备以下几点:
①下腹压痛伴或不伴反跳痛;
②附件区压痛;
③体温大于38℃;
④白细胞总数大于30*109/L;
⑤双合诊或B超发现脓肿或炎性包块。

2020年,以色列的Ribak教授发表了一项前瞻性研究的文章,入组了60余例的PID患者,观察PID什么时候会变成输卵管卵巢脓肿,监测其过程中的临床指标变化,如CRP、ESR、WBC,其中CRP是最有效的,这60余例中有40余例最终进展为输卵管卵巢脓肿,CRP的临界值是49.3mg/L,当CRP大于49.3mg/L时,预测输卵管卵巢脓肿的特异性是93.4%,敏感性为85%。ESR和WBC也可以作为预测指标,但对于输卵管卵巢脓肿来讲,CRP的预测作用是最好的。
6.输卵管卵巢脓肿处理原则-治疗
输卵管卵巢脓肿的治疗有“三驾马车”,其中抗生素治疗是基石,穿刺引流和手术治疗是它的辅助,穿刺引流和手术治疗又是相辅相成的。如果脓肿破裂、腹膜炎症状很重,甚至发生感染中毒性休克时,首选腹腔镜探查,如果不探查的话,治疗起来就会很麻烦。如果病情比较复杂且手术难度较高,患者没有严重的腹膜炎及感染中毒性休克,可能穿刺引流是一个好的手段。当然在进行穿刺引流及手术治疗的时候,抗生素的治疗是必不可少的,每种治疗方法都需要抗生素的辅助治疗。
(1)抗菌治疗
抗菌治疗是输卵管卵巢脓肿治疗的基石,中华妇产科分会感染疾病协作组对抗生素治疗的建议中,一般推荐是广谱抗生素β-内酰胺类,或喹诺酮类,或β-内酰胺+酶抑制剂类广谱抗菌药物为主;联合米诺环素等覆盖非典型病原体;同时联合硝基咪唑类药物覆盖厌氧菌。
此外还有几点注意事项,首先是对于静脉给药治疗者应该在临床症状改善后至少静脉给药24h,然后转为口服药物治疗,总治疗时间至少持续14d。
药物治疗72h无明显改善者应重新评估,需要手术或穿刺引流的,还是其他的感染需要大家在临床上判断,确认诊断并调整治疗方案。
本例患者用的是舒普深联合甲硝唑进行广谱及厌氧菌的覆盖,患者在3月11号、12号病情基本稳定,除了CRP,WBC降至正常,也无腹痛症状,持续应用抗生素至3月15号,后改为口服治疗,总的治疗持续至少14天以上。
结合一组文献分析,由于目前输卵管卵巢脓肿前瞻性研究比较少,大多是一些回顾性研究。抗菌药物治疗成功率是多少?目前的文献报道不是很一致,总体来讲是在50-80%。

2007年的一篇文章,-入组了58例病例,50例进行抗生素治疗,8例直接引流。其中50例患者中29例患者经治疗有效,2例进行了全子宫+双附件的切除,19例进行了穿刺引流,单纯抗生素治疗成功率大于50%。其中比较有意思的是,能统计体温的34例患者中,有60%的患者48h之后体温还是没有降至正常,而7例引流的患者大多数是在48h内恢复正常。
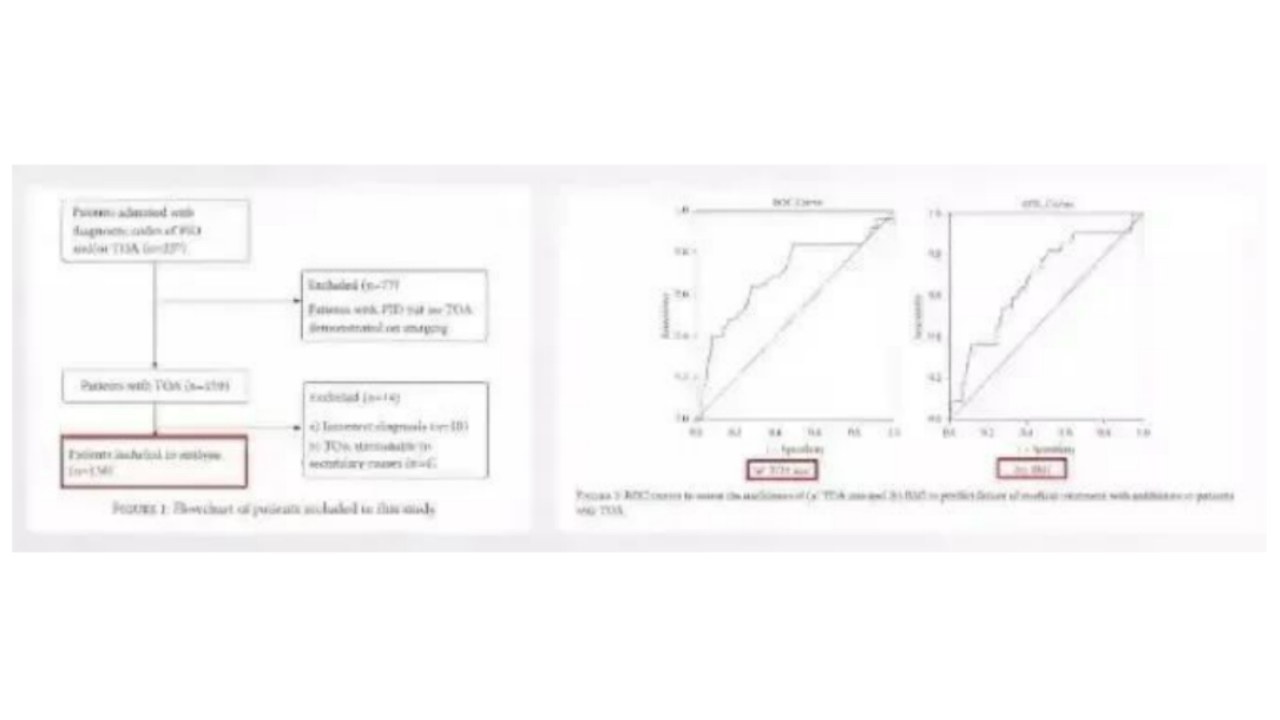
什么样的患者经抗生素治疗后容易失败?来自新加坡的Chan教授回顾分析了227例患者,最终有效的有136例患者,这篇文章最终得到了两个独立预测因子:脓肿直径和BMI,如脓肿直径大于7.8cm,每增加1cm,抗生素治疗不成功的概率就会增加1.28倍,当BMI大于24kg/m2,每增加1kg/m2,抗生素治疗不成功的概率增加1.2倍。这两个独立的预测因子带来启示:如果患者同时具备身材较胖和脓肿直径较大,更应该进行切开引流或手术治疗,或具备其中之一者,要考虑进行切开引流。

美国的Farid教授同样进行了一项回顾性分析,共入组了113患者,分成了很多组,左侧图片中MED(只应用抗生素组,46例),MEDIRD(应用抗生素后效果不佳又进行穿刺引流组),IRD(穿刺引流组),SURGEY(手术组)。在仅应用抗生素的46例患者中,分析发现脓肿直径很大、白细胞很高(比如大于16*109/L),抗生素治疗成功率低。这与上一篇新加坡的文章的研究结果是相互支持的。
(2)穿刺引流
如果抗菌药物治疗不成功,要进行穿刺引流,穿刺引流有超声引导下的穿刺引流和CT引导下的穿刺引流。穿刺引流具有创伤小、操作简便等优点。我们刚才提到,对于病情严重复杂的病人,有高热、心肺重要功能减退,处于急性炎症期手术不好操作,或其他原因导致手术耐受力较差的患者,进行穿刺引流可能是一种更安全、更方便的的一种选择。

该系统综述中入组了975例患者,其中CT下引流、超声下引流接近400例患者,治疗成功率为90-100%,抗菌成功率65-80%,腹腔镜手术没有切开引流治疗成功率高,因为这是大型的回顾性研究,不是前瞻性研究,证据不是特别可靠,差距没有统计学意义,但其中进行穿刺引流入组的患者较多,提示穿刺引流是较为可靠的,成功率很高,与手术相比是更安全的处理手段。
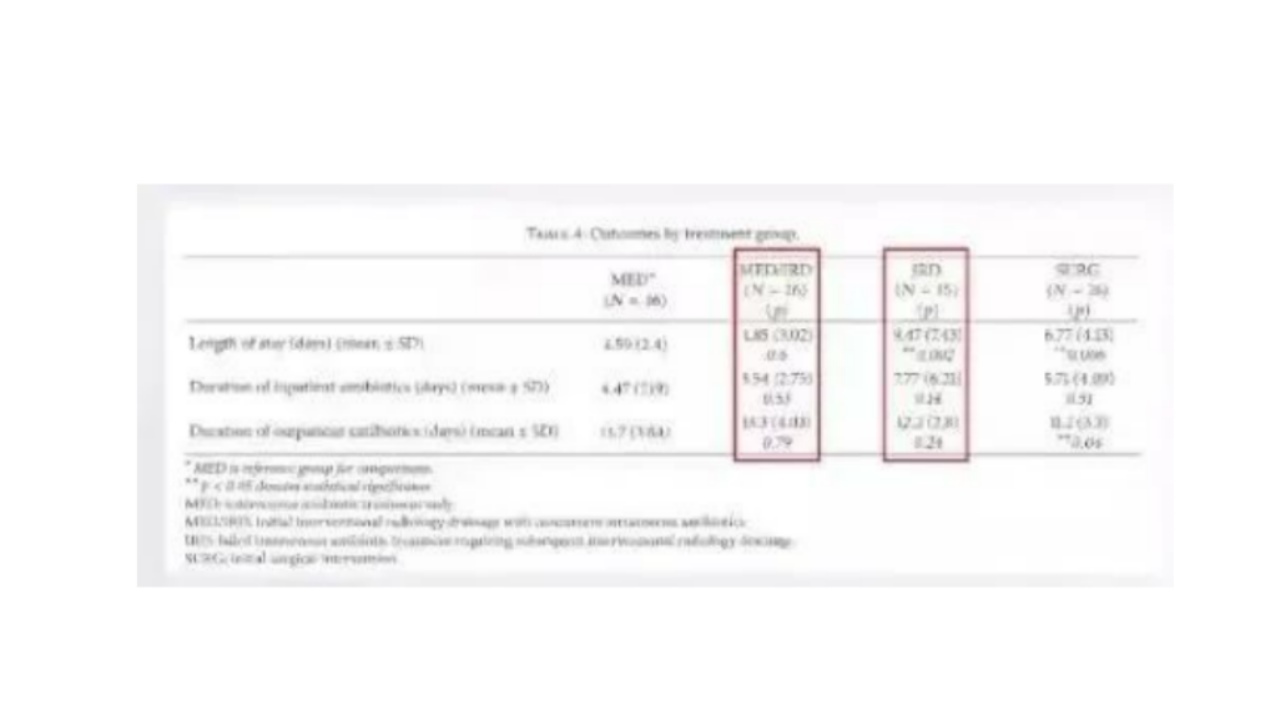
什么时机进行穿刺引流比较合适?
Fraid教授的研究中,中间的两组比较,对于直接穿刺引流的患者,预后、住院时间、使用抗生素的时间都要远远低于先进行抗生素治疗后进行穿刺引流的患者。治疗时机是非常重要的,根据这篇文献观察到,如果患者有明显的脓肿,直径大于3cm,且脓腔分隔不是特别明显,可以给病人进行穿刺引流,在脓肿形成的初期,细菌大量繁殖,炎症反应明显。此时,进行穿刺引流效果相对较好,可将更多的把脓肿内的脓液引出,如果到了炎症的慢性期,如应用抗生素控制住了一段时间的炎症,此时必定会造成炎症的局限化,细菌增殖就会减弱,逐渐形成厚壁脓肿等病理改变,穿刺引流的效果就会下降。
(3)手术治疗
手术治疗有两种情况,即紧急手术和择期手术。
紧急手术
对于药物治疗无效,比如抗生素已经应用2-3天、体温持续不下降、感染重度症状无改善、包块增大,这时我们可以推荐病人及时手术。
如果腹痛突然加剧,检查腹部拒按或有感染中毒性休克表现,应怀疑脓肿破裂。也可以进行手术治疗。
择期手术
对于经药物治疗2周以上,包块持续存在或增大,或者脓肿多个分隔,经穿刺引流治疗效果不好,可择期手术治疗。
若盆腔脓肿位置低,凸向阴道后穹隆时,可经阴道切开引流。
手术范围
一般根据患者的状况、病变范围和患者年龄决定手术范围。20多岁有生育要求的患者,尽可能保留患侧输卵管,如果有修复整形的机会可在术中同时进行输卵管修复整形。30多岁已经完成生育计划的女性,如果做了手术,可以切除一侧输卵管,但应尽量维护卵巢的功能。对于40-50岁年龄较大、附件脓肿屡次发作的患者,输卵管早就失去了正常的形态,卵巢受到的侵害比较严重,此时可以考虑切除患侧附件,如果切除双侧附件,应尽量保留一侧卵巢;如果患者年龄更大,与患者充分沟通后也可以切除两侧附件。
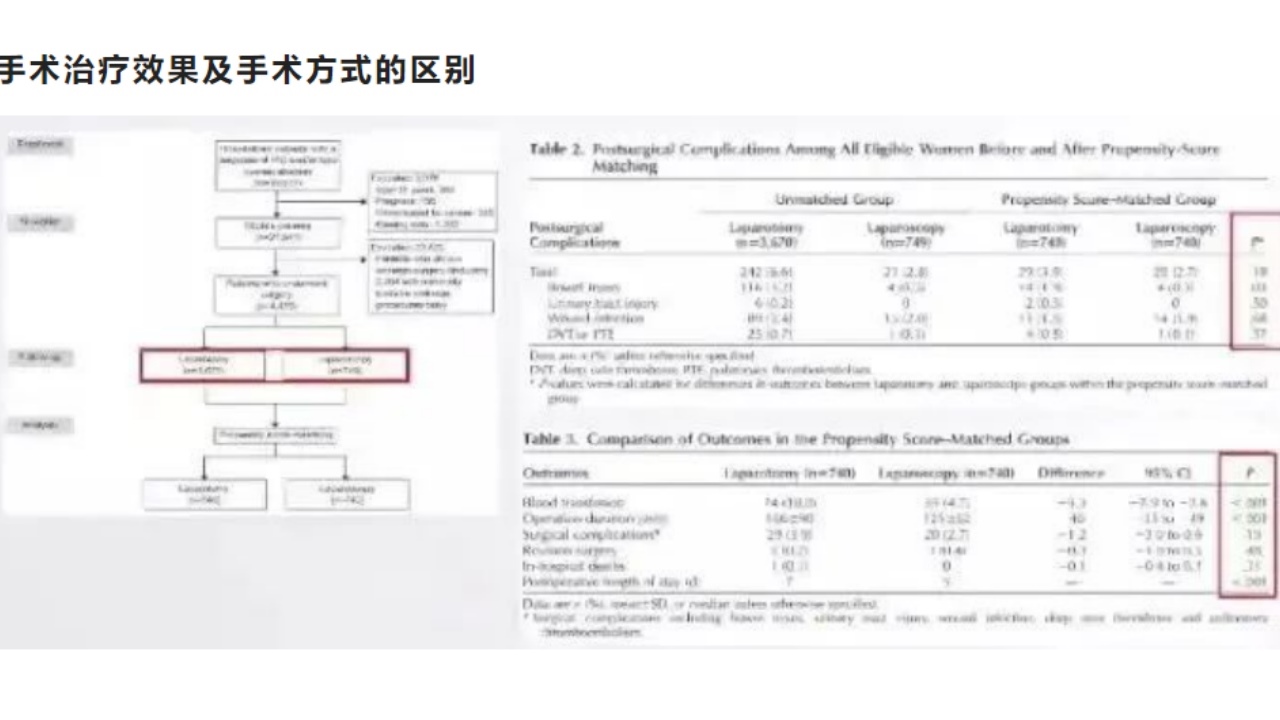
上图为一个大型的回顾性研究,入组了三万余例患者,经筛选后,较严重的炎性疾病如考虑输卵管卵巢脓肿的患者有4000余例,其中有3000余例进行了开腹手术,700余例进行了腹腔镜手术,在进行倾向性匹配评分后,各取740例进行比较,通过Table2与Table3可以看出,腹腔镜手术相对开腹手术是有优势的,效果、平均住院日、术后恢复、二次住院手术的情况等较开腹手术好,所以,目前很多专家推荐输卵管卵巢脓肿的患者优先采用腹腔镜手术,这也是目前经常采用的一种方式。
关于手术治疗,是存在争议与冲突的。对于急性炎症期的病人,处于发病初期,包块较大,这时早期采取手术的话,手术会进行得非常艰难,效果也不一定很好,可能相对来讲药物治疗效果会更好一些。

有学者在2021年发表一篇文章,该回顾性研究将病人分为早期手术组和晚期手术组,共入组了50例患者,其中7例为晚期手术,31例为早期手术。在两组的比较中,我们可以看出早期手术的患者再住院率较晚期患者的再住院率低,当然差距没有统计学意义。
文中提到,患者就诊后,尽早接受手术治疗可能是有好处的。回想我们的患者,输卵管卵巢脓肿早期手术更困难,手术的话可能引起盆腹腔内散布脓液,该研究入组例数少,而且目前对于早期手术治疗和晚期手术治疗也没有真正的临床前瞻性的RCT支持,也是一个比较有争议的地方。以目前的经验来讲,无论对于手术专家还是病人来讲,早期手术是比较困难的。就我院的治疗经验,患者如果可以进行穿刺引流,可以先进行穿刺引流并配合抗生素的治疗,比较严重的患者可以直接进行手术治疗的。
总结
TOA的治疗有“三驾马车”,抗菌治疗是基础,但效果不佳、病情较重时或经评估之后抗菌药物治疗失败率比较高时应及时引流或手术。
穿刺引流治疗效果好,有文献反映治疗成功率能达到90%以上,但穿刺引流也是有时机的,应在脓肿形成早期进行穿刺引流。
手术治疗有一定的指征,腹腔镜手术与开腹手术在安全性和有效性上没有区别,在缩短平均住院日方面是有优势的,但手术时机选择仍有争议,有些文献报道早期手术更有益,但有些文献不支持早期手术,依据我院经验,待炎症控制后再进行手术治疗效果可能会好一些。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]



