山东省妇幼保健院(集团)妇女健康云讲堂
编者按:剖宫产瘢痕妊娠如果诊断不明确(特别是III型瘢痕妊娠)而作为普通妊娠处理,会影响患者身体健康,严重者会引起术中大出血,甚至失去子宫。
所以,瘢痕妊娠的明确诊断,对于术前决策治疗措施非常重要!今天我们就来分享剖宫产术后瘢痕妊娠的诊治的系列文章,本系列文章分为2篇,本文为第一篇,根据山东省妇幼保健院戚小霞主任在“妇女健康云讲堂”的主讲报告整理而成,本文从剖宫产瘢痕妊娠定义、发生机制、临床表现、诊断、发展结局、分型等方面对剖宫产术后瘢痕妊娠的诊治等方面进行了详细的阐述。
一.剖宫产瘢痕妊娠定义
定义:受精卵着床于前次剖宫产子宫切口瘢痕处的一种异位妊娠,是一个限时定义,仅限于早孕期(≤12周)。
发生率:1/1800-1/2500(指所有妊娠),4%-6.1%(异位妊娠),约占既往剖宫产史女性的1/500。
发生率与剖宫产次数无明显相关性;发病率与距离剖宫产时间(5月﹣16年)无相关性。
二.发生机制
发生机制尚未明确!
可能机制:子宫下段剖宫产切口处缺少血供,造成纤维化和修复不全,瘢痕处产生细微缝隙,从而导致妊娠物侵入该处内膜或者肌层;
其他原因:可能与子宫内膜缺损、内分泌异常及组织胺等生化异常有关。
三.临床表现
大部分瘢痕妊娠无明显症状,多数在常规检查后发现。
少部分人有症状表现为:停经后不规则阴道出血、腹痛,最明显的是人流术后阴道出血,或者人流术中比较凶险的大出血;也可能会出现子宫破裂(易出现在妊娠3个月)。
并不是所有病例都有症状,因此既往剖宫产史的女性,再次妊娠的确要密切检查。
四.诊断
1.既往剖宫产史;
2.临床表现(可有可无):停经、阴道出血、腹痛等;
3.辅助检查:HCG(人绒毛膜促性腺激素),无明确报告研究HCG的诊断价值,主要作为治疗效果监测;
4.MRI(磁共振成像):清楚分辨子宫内膜腔、剖宫产疤痕和孕囊的关系,明确着床部位;难以确诊的病例;对可疑破裂或者孕周较大的病例比超声更准确;
5.腹腔镜、宫腔镜;
6.主要诊断:超声(彩超、三维),敏感性为86.4%。
超声特征
(1)宫腔内、子宫颈管内空虚,未见妊娠囊;
(2)妊娠囊着床于子宫前壁下段肌层(相当于前次剖宫产子宫切口部位),部分妊娠囊内可见胎芽或胎心搏动;
(3)子宫前壁肌层连续性中断,妊娠囊与膀胱之间的子宫肌层明显变薄、甚至消失;
(4)彩色多普勒血流显像(CDFI)显示妊娠囊周边高速低阻血流信号。
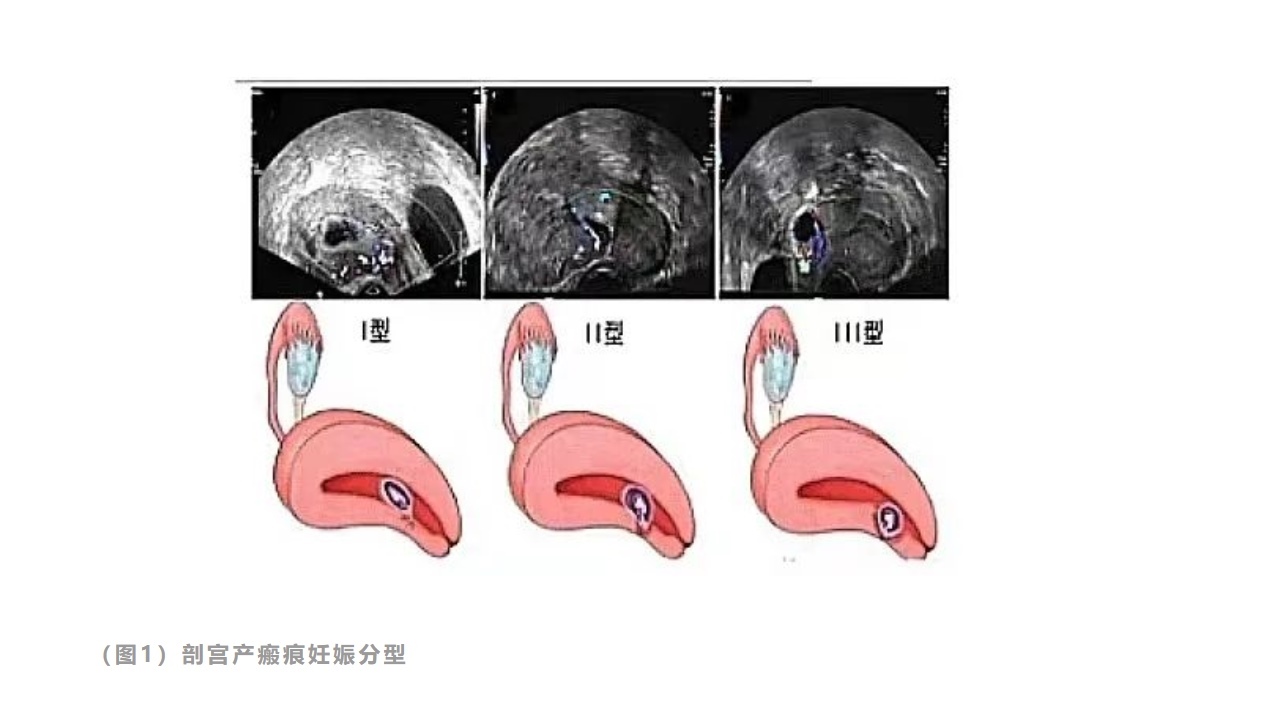
(图1)剖宫产瘢痕妊娠分型
I型瘢痕妊娠的妊娠囊部分着床于瘢痕处,部分或大部分位于宫腔内;
II型瘢痕妊娠的妊娠囊位置和形态同I型;
III型瘢痕妊娠的妊娠囊完全着床于瘢痕处。
鉴别诊断
初诊误诊率高,达到15%左右,常被误诊为宫内妊娠、宫颈妊娠、难免流产和滋养细胞肿瘤。
误诊后果严重(主要指III型瘢痕妊娠):人流后严重大出血、人流漏吸、子宫破裂、膀胱损伤等。
五.发展结局
I型和II型瘢痕妊娠,孕囊向子宫腔和子宫峡部生长,可为活产,但妊娠晚期可能会有前置胎盘、胎盘植入等问题。
III型瘢痕妊娠的妊娠囊植入疤痕处,并向肌层深部,甚至膀胱、腹腔生长,在妊娠早期就可致子宫破裂,导致子宫大出血(多见)。确诊后建议立即终止妊娠。
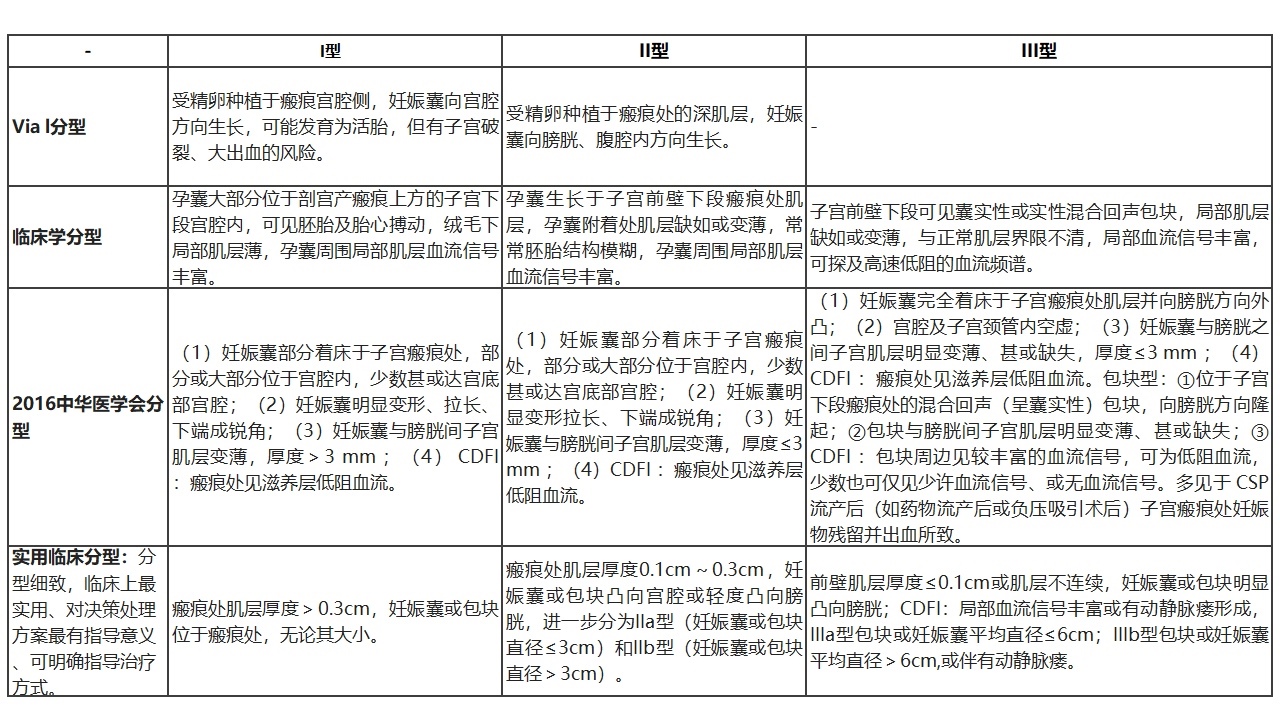
根据超声检查显示:着床于子宫前壁瘢痕处的妊娠囊的生长方向以及子宫前壁妊娠囊与膀胱间子宫肌层的厚度进行分型:
I型:
(1)妊娠囊部分着床于子宫瘢痕处,部分或大部分位于宫腔内,少数甚或达宫底部宫腔;
(2)妊娠囊明显变形、拉长、下端成锐角;
(3)妊娠囊与膀胱间子宫肌层变薄,厚度>3mm;
(4)CDFI:瘢痕处见滋养层血流信号(低阻血流)。
II型:(1)妊娠囊部分着床于子宫瘢痕处,部分或大部分位于宫腔内,少数甚或达宫底部宫腔:
(2)妊娠囊明显变形、拉长、下端成锐角;
(3)妊娠囊与膀胱间子宫肌层变薄,厚度≤3mm;
(4)CDFI:瘢痕处见滋养层血流信号(低阻血流)。
III型:
(1)妊娠囊完全着床于子宫搬痕处肌层并向膀胱方向外凸;
(2)宫腔及子宫颈管内空虚;
(3)妊娠囊与膀胱之间子宫肌层明显变薄、甚或缺失,厚度≤3mm;
(4)CDFI:瘢痕处见滋养层血流信号(低阻血流)。
七.治疗
目标:减少和避免大出血,保留子宫,适度治疗。
原则:早诊断,早终止,早清除。
治疗手段:
1.药物治疗:杀死胚胎组织,减少出血,保留生育能力;单纯使用,效果差,耗时长,不作为治疗首选。
(1)药物类型:MTX(最常用)、5-Fu、米非司酮、氯化钾(多胎用)、高渗葡萄糖;根据具体情况可联合用药。
(2)途径:局部(胚囊内)、全身。
(3)剂量:多剂量、单剂量、联合用药。
(4)保守性药物治疗指征:
①生命体征平稳,肝肾功能正常;
②I型瘢痕妊娠胚胎生长活性不高或胚胎停育、瘢痕处血液循环较少,但易引起大出血,告知患者不可在家自行服药;
③不愿意或不适合手术治疗的早孕期CSP患者孕周越小,β-hCG水平越低,成功率越高;
④II型和III型CSP患者在行清宫手术或CSP妊娠物清除手术前的预处理;
⑤手术治疗后血β-hCG水平下降缓慢或再次升高,不适合再次手术的患者。
(5)治疗效果评估(以MTX为例):
①HCG值:4-16周降至正常值;
②包块吸收:2月﹣1年;
③治疗过程中阴道出血可持续至HCG正常以后;
④如有大出血应该积极及时干预。
(6)缺点:治疗时间长,成功率较低。
严重的子宫出血单纯药物治疗不作为治疗CSP的首选方案。
2.手术治疗(主要治疗方法):清除妊娠组织控制出血,尽量减少直接清宫术,尽量保留生育能力。
(1)清宫术分类:直接吸宫术、药物治疗后、动脉栓塞后、超声引导下、宫腔镜下CSP妊娠物清除术。
清宫术适应症:生命体征平稳;<8周的I型CSP;II型、III型CSP以及≥8周的I型CSP需进行术前预处理,如UAE或MTX治疗。
注意事项:大出血可能、子宫切除可能,开放静脉通路,备血。
(2)CSP妊娠物清除术及子宫瘢痕修补术
目的:清除妊娠物,切除子宫瘢痕组织,修复薄弱肌层,恢复正常解剖;
手术方式:开腹、腹腔镜、经阴道;
适应证:II型、III型CSP;有再生育要求,希望同时修补子宫缺损的患者。
(3)经阴道CSP妊娠物清除及子宫瘢痕修补术
适应症:III型CSP、妇科查体:子宫活动度较好、无黏连。
注意事项:
清除妊娠物后,全面吸刮宫腔;
菲薄的瘢痕组织应尽量切除;
仔细对合,严密止血,双层缝合;
注意分离膀胱和子宫颈间隙;
如子宫前壁与前腹壁粘连,子宫下拉困难时,可辅助腹腔镜下子宫前壁粘连松解术;
子宫切除术。
宫、腹腔镜治疗:腹腔镜主要适用于治疗妊娠组织向腹腔和膀胱生长的CSP患者(局部病灶切除术+修补术);宫腔镜主要适用于治疗妊娠组织向宫内生长的CSP患者(局部病灶切除术/刮宫);适用于早期CSP;阴道流血量少;hCG值较低者。
手术要点:
①确定宫颈膀胱间隙位置;②打好水垫;③恰当环切宫颈阴道交界处;④缝合;⑤阴式处理方法简单并发症少,更加微创。
3.手术方式:根据具体分型、妊娠时间、包块大小、以及医院能开展的手术技能情况综合考虑并选择手术方式。
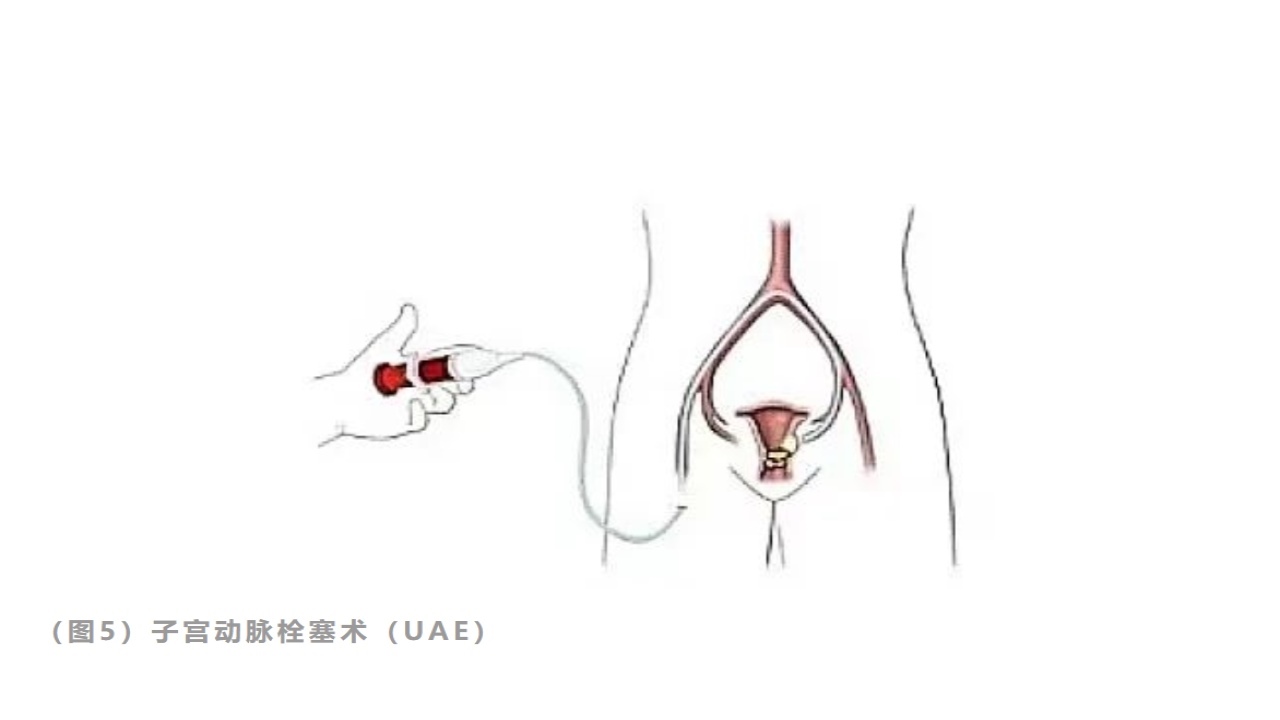
4.联合预处理:介入栓塞,超声聚焦,根据患者具体情况分析治疗。
(1)紧急止血:可用于瘢痕妊娠漏诊清宫时,宫、腹腔镜手术时突然大出血的紧急止血;
(2)术前预处理,减少出血风险;
(3)UAE后24-48h内完成清除CSP妊娠物的手术;
(4)介入栓塞可止血,也可减少术中出血,但是考虑到其并发症(如宫腔粘连、卵巢早衰等),还是慎重采用。
5.瘢痕妊娠的规范治疗
决定治疗方案的依据
症状严重程度;孕囊/包块的大小、位置、与子宫的关系(内凸/外凸);孕囊/包块与膀胱壁间的厚度;CDFI状况及血HCG;诊疗经验和设备技术。
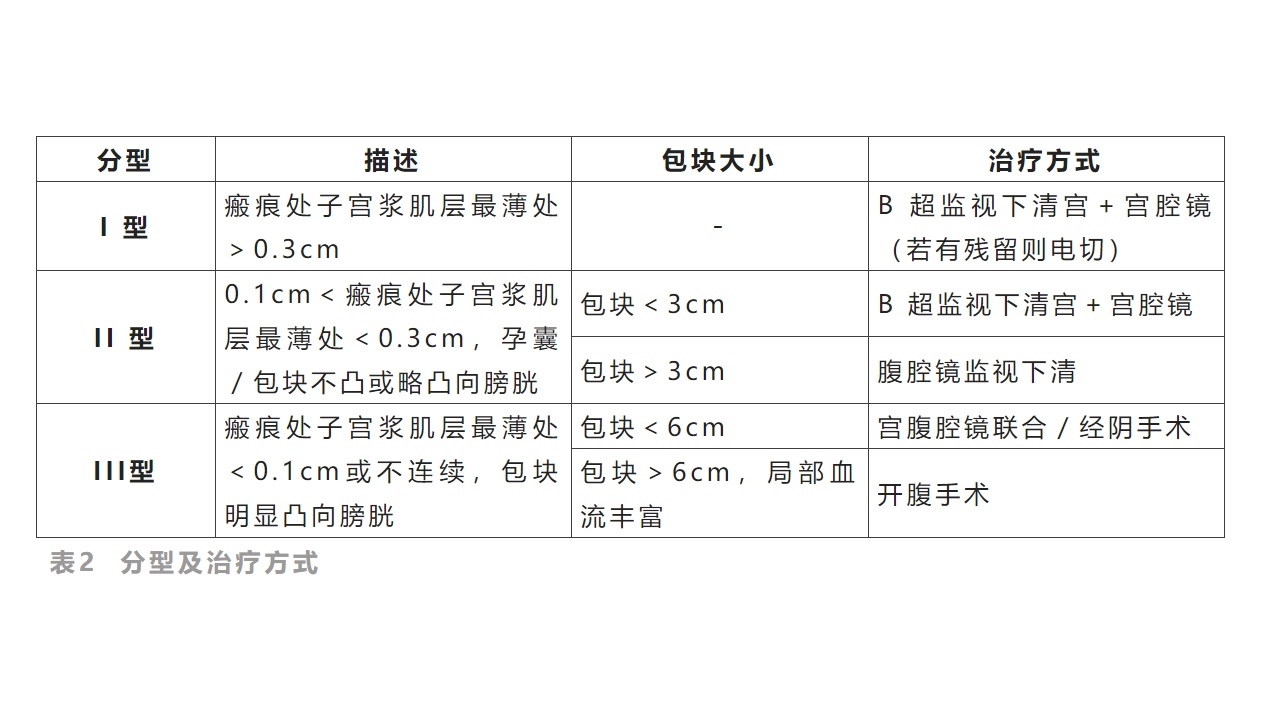
6.治疗后的生育管理
无生育要求:长期有效避孕;
有生育要求:建议治愈半年后再妊娠,I型单纯清宫术3个月可以再次妊娠;
再次妊娠有发生CSP、胎盘植入、晚孕期子宫破裂的风险。
小结
剖宫产瘢痕妊娠指受精卵着床于前次剖宫产子宫切口瘢痕处的一种异位妊娠(12周前)。依据超声特征分为I型、II型、III型,此分型方法有利于临床的实际操作。超声是主要的诊断手段,结合既往剖宫产史,合并腹痛及阴道流血症状,可考虑诊断,注意与宫颈妊娠、宫内妊娠难免流产等鉴別。
治疗目标:避免大出血,保留子宫,适度治疗;
治疗原则:早诊断,早终止,早清除;
治疗手段:药物治疗、手术治疗及联合治疗。单纯药物治疗不作为治疗CSP的首选方案。
UAE常用于发生大出血时紧急止血;或者术前评估比较凶险,可能会出现难以控制的大出血;<8周的I型CSP可考虑清宫术。
CSP妊娠物清除及子宫瘢痕修补术可以通过开腹、腹腔镜及经阴道完成,手术者可根据患者的情况及自身的手术技术水平选择合适的手术途径,我们开展经阴道手术宫腔镜、腹腔镜下瘢痕妊娠切除术都比较成熟。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]


















