孕筹帷幄|山大二院产科系列大课堂
编者按:染色体病是由于各种原因引起的染色体数目和(或)结构异常的疾病。由于染色体上基因众多,加上基因的多效性,因此染色体病常涉及多个器官、系统的形态和功能异常,临床表现多种多样,常表现为综合征,故染色体病是一大类严重的遗传病。染色体病无有效治疗方法,因此通过染色体病的遗传咨询和产前诊断预防染色体病尤为重要。在山大二院产科系列大课堂上,辛刚教授就《胎儿染色体疾病的临床诊断策略》展开了讲解。
一、遗传模式
1、根据遗传模式的不同可以将遗传病分为以下几种:
染色体疾病:21三体综合征;
基因组遗传病:染色体7q11.23区域微缺失(WilliamsBeuren综合征,WBS);
单基因遗传病:地中海贫血;
多基因遗传病:糖尿病、哮喘;
线粒体遗传病:Leber氏遗传性视神经病变;
体细胞遗传病:癌症。
2、染色体疾病包括两大类:染色体数量异常和染色体结构异常。
染色体数量异常包括整倍体(如四倍体、三倍体等)和非整倍体,后者又包括三体(21三体、18三体等)和单倍体(45X等)。
染色体结构异常包括染色体结构畸变(chromosomalstructureaberration):缺失、易位、倒位、环形染色体等。
3、基因组疾病
在显微镜下难以区分,需要分子生物学及二代测序等手段予以鉴别。
常见微缺失或重复型综合征见下表:
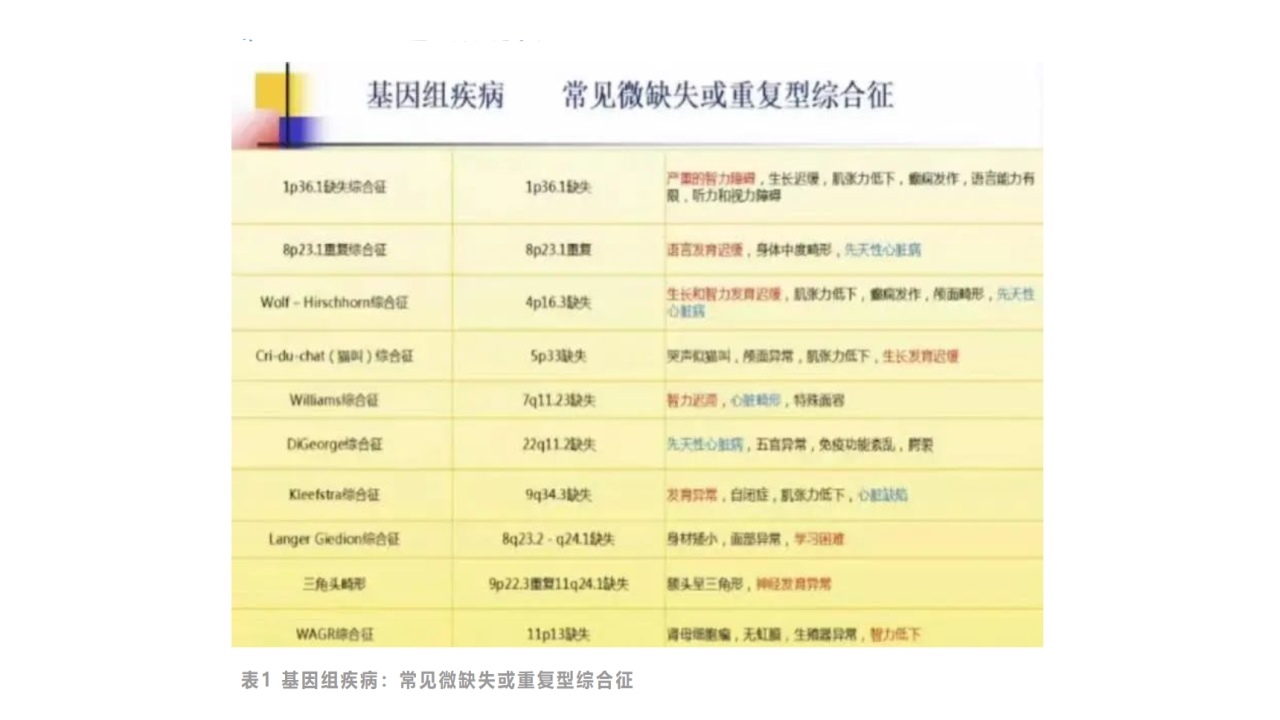
表1基因组疾病:常见微缺失或重复型综合征
Digeorge综合征(22q11.2缺失):特殊面孔,如眼眶距离增宽,耳廓位置低且有切迹,上唇正中纵沟短颌小和鼻裂。常存在大血管异常,如法洛四联症和主动脉弓右位。
二、产前诊断
1、《2020山东省产前诊断技术管理规范》第十七条规定:
孕妇有下列情形之一的,经治医师应当建议其进行产前诊断:
(1)羊水过多或者过少的;
(2)胎儿发育异常或者胎儿有可疑畸形的;
(3)孕早期时接触过可能导致胎儿先天缺陷的物质的;;
(4)有遗传病家族史或者曾经分娩过先天性严重缺陷婴儿的;
(5)年龄超过35周岁的。
2、产前筛查和诊断的手段:
血清学筛查(早、中唐筛),NT,鼻骨;
NIPT;系统超声,胎儿心脏彩超,MR;
染色体核型分析;
FISH、MLPA、CMA、NGS(CNV-seqWES);
单基因病诊断。
产前诊断是上述手段的综合运用,以达到尽可能提高检出率,降低假阳性、假阴性的目的。
三、产前诊断辅助检查方法
1、细胞及分子生物学
(1)血清学筛查
血清学筛查高风险者有一定的局限性,要注意核实孕周。
对于月经规则、停经日期确切但早孕期超声提示胚胎及胎儿发育延迟者,应综合分析计算筛查风险,否则可能增加筛查假阴性,错过侵入性产前诊断时机,甚至导致缺陷儿不当出生。
(2)NIPT:无创产前检测
是更精确的产前筛查方法,但尚不能作为诊断方法代替介入性产前诊断。主要适用于临界高风险或因为某些原因不能做唐氏筛查的孕妇(年龄>35岁高龄孕妇,唐氏筛查显示高危且孕妇自愿)。
NIPT注意事项:以下情况不适合做NIPT:
染色体异常胎儿分娩史,夫妇一方有明确染色体异常的孕妇;
孕妇1年内接受过异体输血、移植手术、细胞治疗或接受过免疫治疗等NIPT结果将造成干扰的;
孕周过早;各种基因病的高风险人群。
国际指南及我国暂行技术规范均认为,当影像学检查怀疑胎儿结构畸形时,应建议介入性产前诊断而不是NIPT。如果以NIPT代替介入性产前诊断,胎儿染色体异常的漏检风险为10.1%,漏检病例中95%以上可能有临床表型。必须强调NIPT不能代替超声检查。
(3)核型分析
主要针对染色体数目异常、大的结构异常。核型分析是产前诊断的基础,需要对胎儿细胞进行培养(包括绒毛、羊水、脐带血),羊水细胞培养有一定的失败率。
优点:价格便宜,直观,可以检查染色体数目异常及大的结构异常(≥5Mb)。
缺点:无法判断染色体上微小片段的缺失及重复异常。
(4)染色体微阵列技术(CMA)
CMA在全基因组水平进行扫描,可检测染色体不平衡的拷贝数变异(copynumbervariant,CNV)尤其是对于检测染色体组微小缺失、重复等不平衡性重排等具有突出优势。可检测从几十到上千kb的基因组缺失或重复。其检测水平由所用探针序列大小及两种探针序列间的距离决定。
包括基于比较基因组杂交的微阵列(array-CGH)和基于单核苷酸多态性的微阵列(SNParray),可以检出单亲二倍体和三倍体。
(5)高通量测序NGS
包括低深度全基因组测序(CNV-seq)和针对基因突变进行位点检测的NGS-panel或WES。
根据CNVs的性质不同可将其分为以下三组:
致病性CNVs:
①已知的微缺失/微重复区域;
②遗传自患有相似病症的亲代;
③包含有剂量敏感基因;
④包含有较多的基因,是新发的或者遗传自染色体平衡易位/插入以及倒置重组的亲代。
良性CNVs:
①出现在正常人群中的CNVS;
②遗传自表型正常的亲代;
③不属于已知的微缺失/微重复综合症区域且未包含有剂量敏感基因或不含基因。
临床意义不明确的CNVs(variantsofuncertainsignificance,VOUS):
一般用来描述那些≥100kb,包含有多个基因,但不存在于已知数据库中且目前的文献及家系研究均未能做出解释的CNVS。
CNVS参考数据库包括:OMIM、DECIPHER、ISCA、DGV
CNVs性质的判断以及数据库的应用流程见下图,该方法有可能漏诊致病CNV,因其具有其特定的致病性但表现为不完全外显。
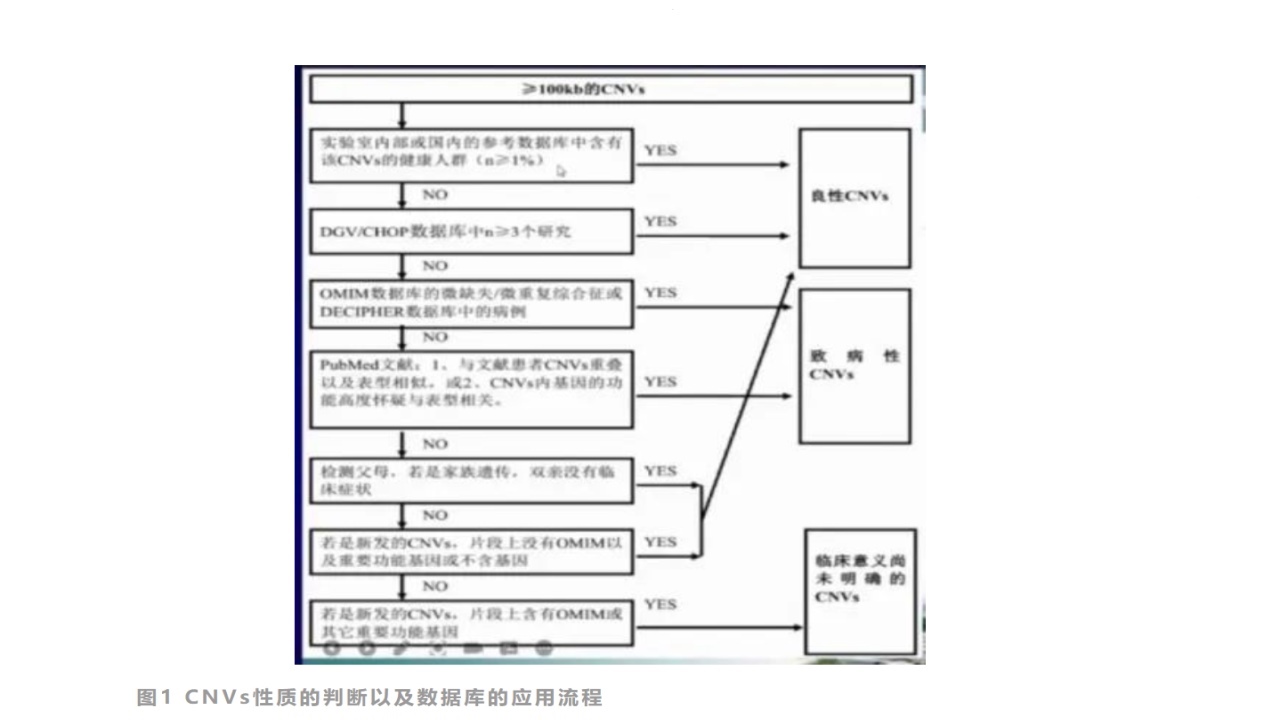
图1CNVs性质的判断以及数据库的应用流程
《染色体微阵列分析技术在产前诊断中的应用专家共识》指出,目前,在国内CMA大致有以下几类临床应用情况:
(1)儿童复杂、罕见遗传病,如:智力障碍、生长发育迟缓、多发畸形、孤独症样临床表现,排除染色体病、代谢病和脆性X综合征之后的全基因组CNV检测。
(2)对自然流产、胎死宫内、新生儿死亡等妊娠产物的遗传学检测。
(3)对产前诊断中核型分析结果异常,但无法确认异常片段的来源和性质者,进行DNA水平的更精细分析。
(4)对产前超声检查异常而染色体核型分析结果正常的胎儿进一步行遗传学检测。
在产前诊断领域中,CMA的应用主要在后两种情况中。
CMA局限性:
无法可靠地检出低水平的嵌合体;
无法检出平衡性染色体重排和大多数的基因内点突变;
aCGH检测平台无法检出三倍体;
CMA的阳性检出率仍然较低,对于超声检查发现结构异常但胎儿核型正常的病例,目前CMA增加检出致病性CNV的比例<10%;
临床意义不明的CNV的判读和解释存在困难。对胎儿父母样本进行检测、综合家系分析对VOUS结果的判读和解释有一定帮助。
《低深度全基因组测序技术在产前诊断中的应用专家共识》明确提出适用范围包括流产物、胎儿组织等明确遗传病因者。CNV-seq在产前诊断的适用范围:
(1)对于有介入性产前诊断指征或需求的孕妇,CNV-seq可作为一线的产前诊断方法供选择。
(2)胎儿核型分析不能确定染色体畸变来源和构成者。
(3)胎儿新发染色体结构重排,无法排除重排过程是否导致微缺失、微重复者。
(4)夫妇为染色体平衡重排携带者。
(5)需要进行产前诊断排除染色体异常,但是错过羊水穿刺时间的孕妇。
(6)流产物、胎儿组织需要明确遗传学病因者。
产前CMA检测前和检测后,遗传咨询也十分重要:
(1)CMA能够检出所有通过染色体核型分析能够检出的染色体不平衡变异,并可能发现其他的特定遗传性疾病,但不能检出所有的遗传性疾病,如低比例嵌合体、平衡性染色体重排、单基因突变等。
(2)所检出的特定疾病在不同患者间临床表现可能存在很大的变异,原因是与所累及基因的表现度和外显率不同有关。
(3)CMA检测可能会发现VOUS,可能需要对父母样本进行检测并辅以家系综合分析,协助对胎儿样本检测结果的判读。但在很多情况下,基于目前对人类基因组的认识和数据库的积累程度,仍然无法对某些检测结果进行判读和解释。
(4)CMA检测可能会发现一些成人期迟发型疾病,这提示父母之一可能罹患同一疾病但尚未表现出临床症状。
另外要客观看待差异性结果:采用不同的CMA检测平台以及不同分辨率的芯片,即使是针对同一胎儿样本分别进行检测,也可能会出现差异性结果。这是CMA检测本身的技术特点所决定的,并非医务人员造成的误诊或漏诊。
2、影像学
(1)胎儿影像学异常通常可以分为以下几类:
①致命性畸形:如无脑儿。
②严重畸形:可能影响新生儿的生存能力,如心脏畸形等。
③微小畸形:通常可在出生后手术治疗,对生活没有严重影响,如唇腭裂、并指等。
④超声软指标。
卫生部《产前诊断技术管理办法》中规定于妊娠18-24周应诊断的6种致死性畸形包括:无脑儿、严重的脑膨出、严重的开放性脊柱裂、严重胸及腹壁缺损、内脏外翻、单腔心、致死性软骨发育不全。
(2)超声结构异常:大多数情况下胎儿的结局不良
房室间隔缺损:30%为21-三体;
十二指肠闭锁:30%为21-三体;
先天性心脏病:相当多的先心病为某种遗传病临床表现之一,并且随着遗传学检测技术和影像学的发展这种观点逐渐成为共识。大约15%先天性心脏病患儿合并染色体异常,而胎儿期约30%~40%,高风险人群中甚至可以高达56%。得到广泛认可的观点是在发现胎儿心脏畸形时,应除外心外畸形及遗传综合征的可能。
(3)强烈提示胎儿染色体异常的结构畸形有:
颈部水囊瘤、泌尿系统畸形、颈部水肿、胎儿水肿、十二指肠闭锁、脐膨出、前脑无裂畸形、Dandy-Walker畸形、脑积水等。
对于致命性的畸形,医疗机构一般会建议孕妇终止妊娠;严重的畸形,一般应仔细交待预后由夫妇二人决定;微小畸形多对生后生活质量影响不大,且多可以于生后进行治疗,一般建议继续妊娠,孕妇及家属知情选择。
(4)超声软指标(softmarker):
软指标是指超声下能发现的胎儿解剖结构非特异微小变化,很多属于正常变异。与结构畸形相比,软指标最明显特征是预后良好。单独或同时出现多个微小异常在高危妊娠可能增加染色体畸形的风险。但很多微小异常随孕周增加而逐渐好转或消失。
常见的超声软指标:
早孕期(11-13+6周):
常用:颈项透明层(NT);NT增厚:95%百分位为2.5mm,99%百分位为3mm,75%的21三体胎儿NT增厚。需注意不同孕周,NT百分位数值并不相同。
不常用:胎儿鼻骨、静脉导管多普勒超声、三尖瓣返流、上颌骨长度。
中晚孕常见的超声软指标:
鼻骨缺失/发育不良、脉络丛囊肿、侧脑室增宽、胎儿颈部皱褶厚度、心室内强光点、轻微的肾盂增宽、肠管回声增强、单脐动脉等。
其中:脉络丛囊肿(1-2.5%的正常胎儿可见);心内强回声(1.5-4%的胎儿可见);肾盂扩张(中孕期0.3-4.5%);单脐动脉。这些指标单独存在时不增加染色体异常风险。
中孕期软指标处理策略:
15%的正常胎儿在中孕期超声检查可以发现软指标(以上处理针对孤立性软指标,已进一步行超声检查确认其为孤立性表现)。
出现软指标并不一定有遗传学异常,也可能预测不良妊娠结局。
如出现多个软指标或合并其他异常如早发型FGR,应按结构异常处理,大多数情况下建议羊膜腔穿刺。
建议动态超声观察:如首次超声检查不到19周,建议2周后复查;
超声发现胎儿结构异常,则有进一步诊断的指征,包括核型分析、CMA等。
在胎儿结构异常基础上发现的软指标与进一步处理无关,该处理是基于结构异常而非软指标。
(5)产前诊断应遵守的原则:
医生:发现胎儿异常,将继续妊娠可能出现的结局和概率、以及进一步的处理意见,以书面形式告知孕妇或家属。
孕妇或家属:自行选择处理方案,二者有矛盾,应由孕妇决定,并签署知情同意书。
四、病例分享
病例1:颈部淋巴囊肿伴全身水肿,胸腔积液,胎死宫内,染色体核型分析失败,aCGH结果提示:7号染色体长臂存在缺失0.18Mb,15号染色体长臂存在重复2.03Mb,X染色体整体发生缺失,为XO。此时应检查夫妻双方染色体,关注是否存在平衡易位。
病例2:微重复
孕妇xx,35岁,妊娠17+周时遗传咨询,建议羊水穿刺核型分析或无创DNA,其选择羊穿。于20+周行羊穿核型+CNV-seq。

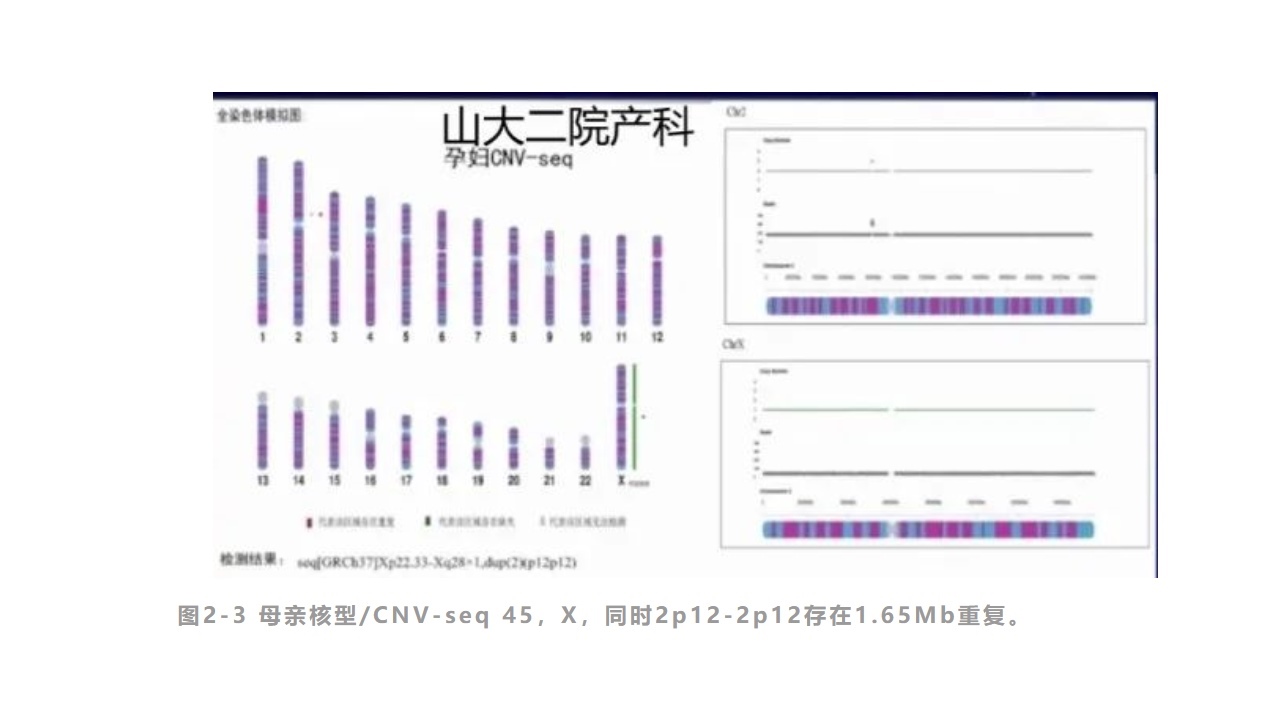
2Chr微重复可能来自母亲,母亲应行核型检查,必要时FISH(嵌合率),复核CNV检测结果。
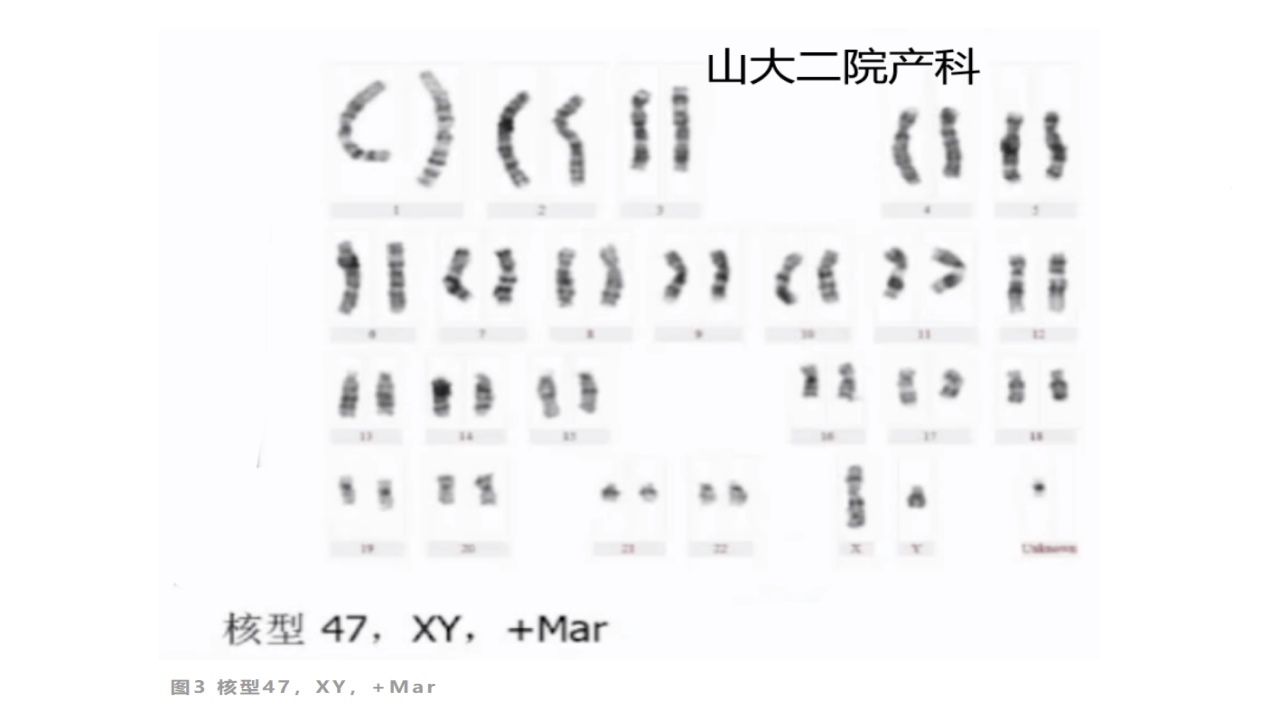
3、病例3:胎儿核型分析不能确定染色体畸变情况——marker染色体
孕妇27岁,因孕19周,NIPT高风险,羊水细胞培养,G显带核型分析发现有额外marker染色体,核型分析无法确定marker染色体片段的来源,查夫妻双方外周血染色体,未见marker染色体。
羊水CMA:胎儿染色体在15q11.1-q121区带存在大小为3.2Mb重复,为正常人染色体多态性。镜下可见的染色体片段肯定大于3.2Mb,推断此Marker染色体除了一部分来源于常染色质区(15g11.1-q12.1),另一部分来自于芯片探针未覆盖的异染色质区。
病例4:NIPT低危后发现超声异常
孕妇39岁,NIPT检查示低风险。但超声结果示胎儿透明隔腔未见显示。
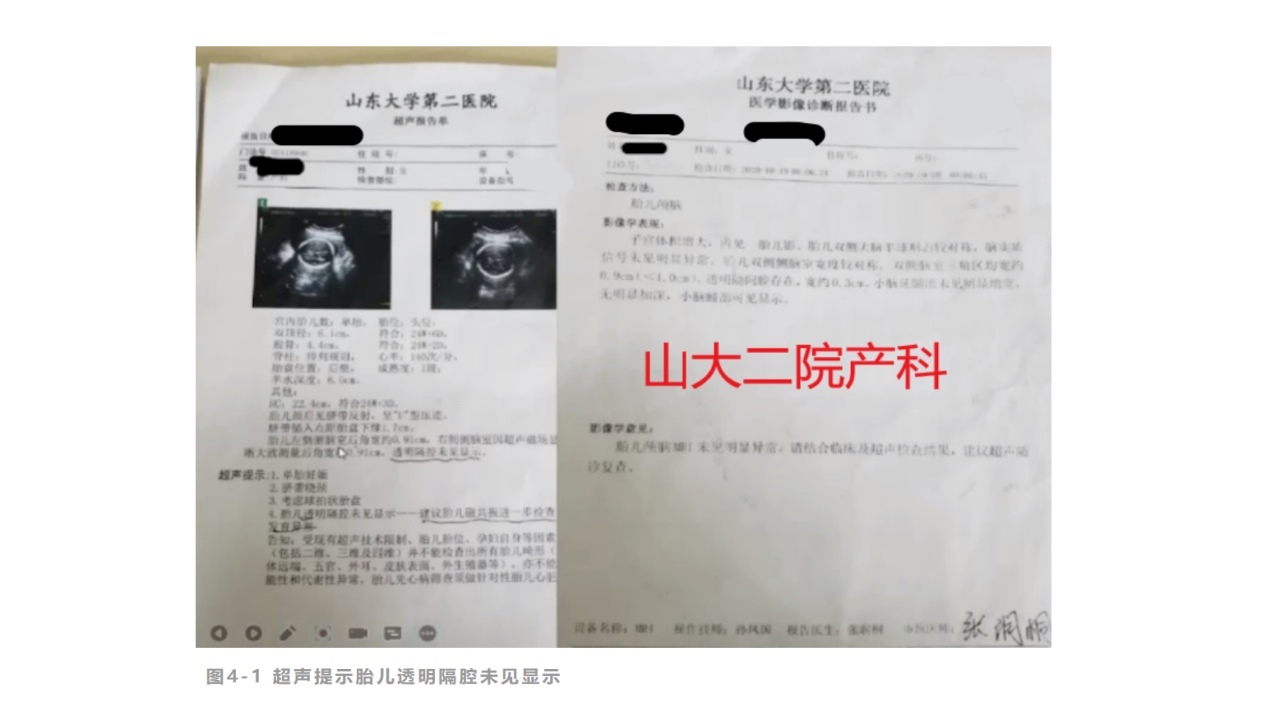
虽然NIPT结果为低危,仍然建议孕妇行羊穿进一步明确。

图4-2新发致病性缺失
与孕妇及家属沟通后,孕妇及家属决定引产。
病例5:性染色体CNV临床意义未明
孕妇39岁,因高龄羊穿,核型未见异常。
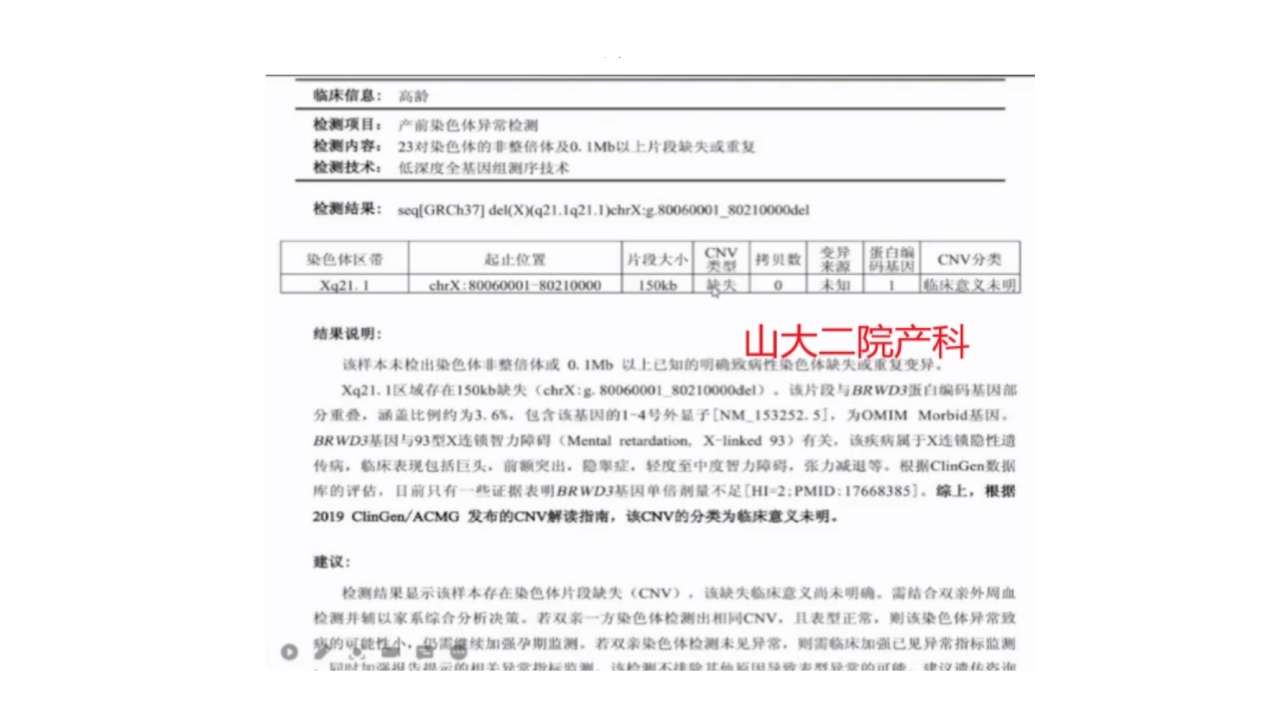

图5CNV-seq显示X性染色体缺失,且Y染色体正常
性染色体CNV异常:结果中显示胎儿性别,可提示应重点排查父方或母方。
该孕妇有一弟,建议查夫妻双方及孕妇弟弟的外周血CNV。
病例6:极低比例嵌合
无创检查提示21号染色体偏多,完善羊穿:
FISH技术可准确鉴定嵌合比例。极低比例的嵌合不建议引产。
病例7:嵌合,CNV与核型结果不一致
患者王XX,36岁,无创提示性染色体偏少;羊水:核型与CNV不一致。

图7核型与CNV不一致,以核型分析结果为准
病例8:NGS-panel,WES应用:椎体异常
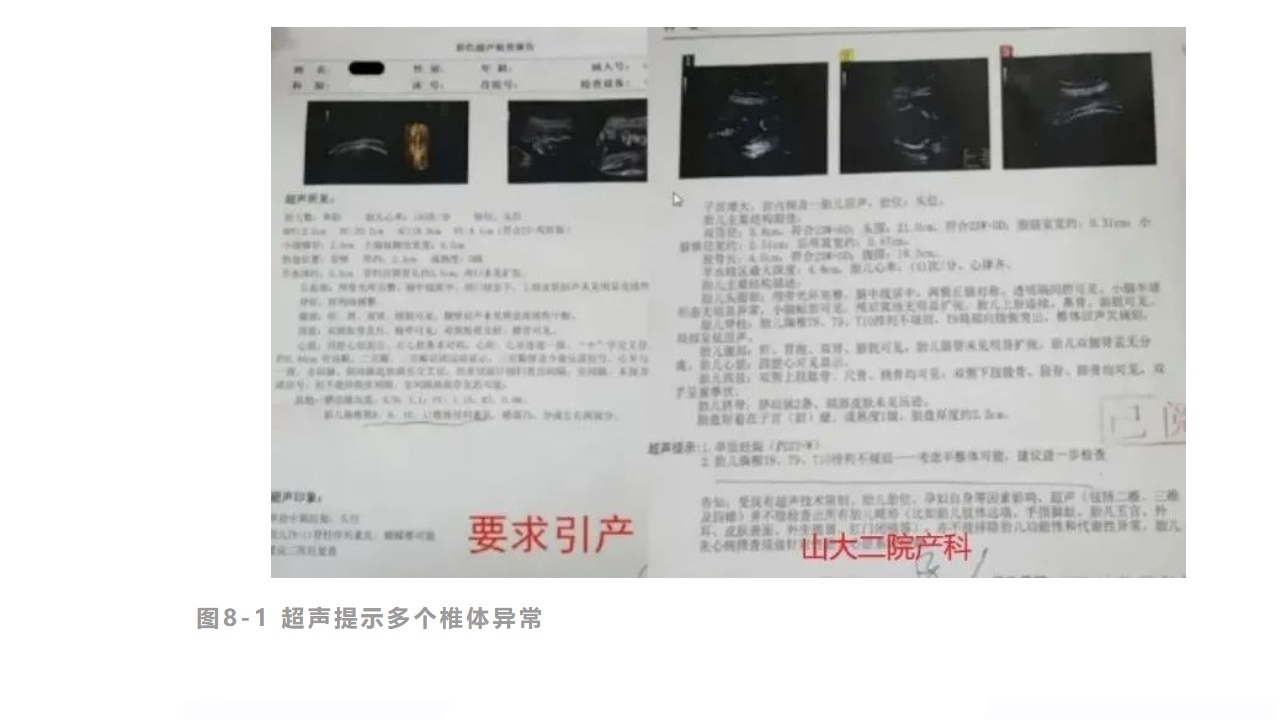
图8-1超声提示多个椎体异常
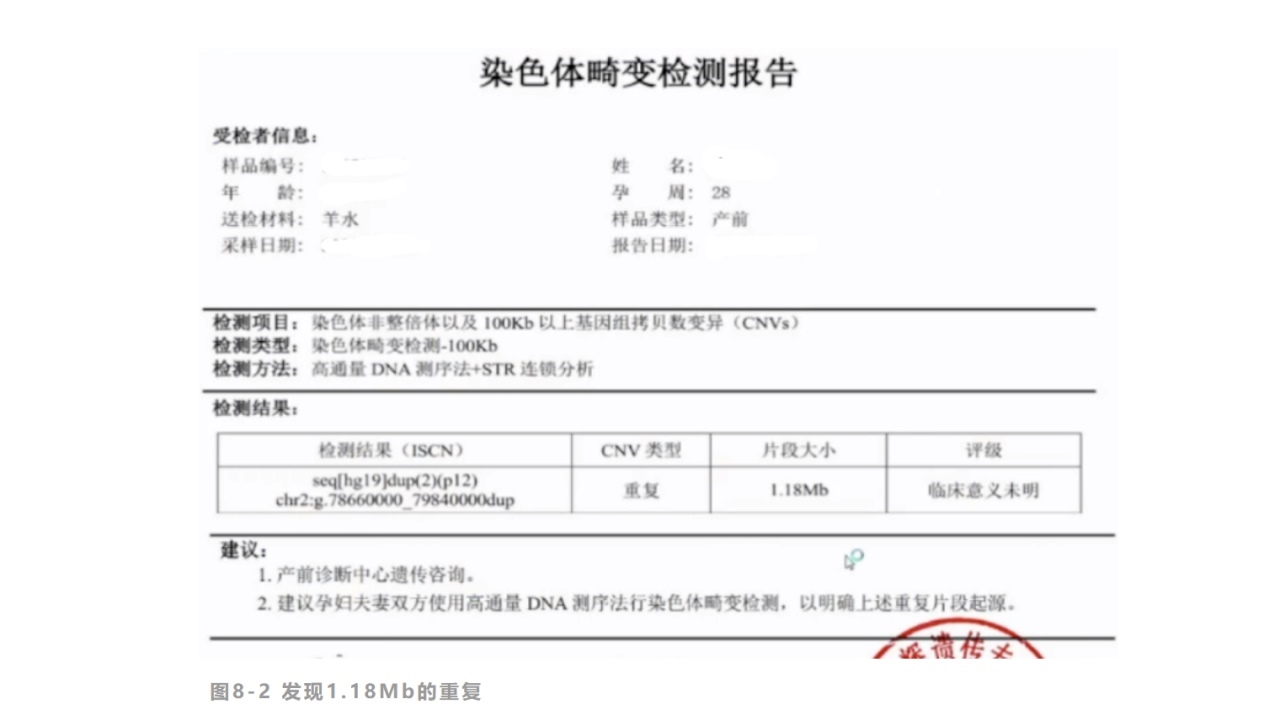
图8-2发现1.18Mb的重复
临床表现与怀疑疾病:超声检查:胎儿T8-11脊柱排列紊乱,蝴蝶椎可能;流产方式:引产。家族遗传病:孕妇、孕妇的妈妈,舅舅,姥姥等人耳聋,都是10几岁逐渐耳聋。
WES检测:SNV(singlenucleotidevariants)单核苷酸位点变异、inDel(insertion-deletion):插入和缺失,涉及多个核苷酸的改变。
总结
在产前诊断中,我们要掌握相关检查的方法和结果的解读。发现严重异常的胎儿需要建议孕妇及家属引产,要强调引产流程,引产前告知引产的重要性。出生后留取照片记录病理特征,尤其注意要严格把控产前诊断指征。
[声明:本网站所有内容,凡未注明来源为“转载”,版权均归巢内网所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:巢内网”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们]

